АЛГОРИТМ ДЕЙСТВИЙ ПРИ СИМПТОМАХ ТУЛЯРЕМИИ
Информация о симптомах заболевания туляремией и мерах профилактики размещена в соответствии с указанием Министерства здравоохранения РФ и письмом Департамента здравоохранения Брянской области от 10.03.2017 № 1 ДЗ 965.
Туляремия – острая зоонозная инфекция, протекающая с поражением лимфатических узлов и внутренних органов. Термин «зоонозная» означает, что возбудитель этой инфекции обитает в организме определенных животных.
Восприимчивость людей к туляремии составляет 100 процентов, что означает, что каждый человек, перенесший контакт с возбудителем, заболевает. Однако стоит отметить, что больной туляремией человек не представляет опасности для окружающих
Болезнь является сезонной, и большинство случаев инфицирования приходятся на лето и осень. На территории Российской Федерации эта инфекция встречается повсеместно. Порядка 70 процентов всех пациентов с туляремией являются городскими жителями, не прошедшими вакцинацию. Смертность от туляремии варьирует от 0,5 до 1 процента.
Возбудителем туляремии является бактерия Francisella tularensis. Это внутриклеточный паразит, который в организме человека обитает в фагоцитах (клетках иммунной системы).
Естественным резервуаром этих бактерий являются позвоночные животные из отряда грызунов. В основном это крысы, мыши, зайцы, а также домашние животные – овцы, свиньи, кролики. От них человек, как правило, заражается трансмиссивным путем (с укусами комаров или клещей), контактным и реже алиментарным.
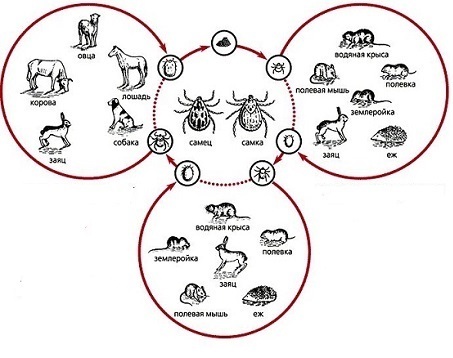
К источникам бактерий туляремии относятся:грызуны – полевка обыкновенная, водяная крыса, домашняя мышь, ондатра;зайцеобразные –зайцы,кролики, пищухи; домашние животные – крупный и мелкий рогатый скот (коровы и овцы), свиньи.
Эти животные являются естественной средой обитания для туляремийных бактерий. Человек может инфицироваться как при непосредственном контакте с ними, так и через зараженные пищевые продукты или воду. Однако чаще всего заражение происходит опосредованно через переносчиков инфекции. Переносчиками туляремии являются членистоногие кровососущие, а именно клещи, слепни, комары, блохи. С укусами этих членистоногих от животных к человеку передаются туляремийные бактерии. Таким образом, жизненный цикл бактерий туляремии сохраняется в цепочке «клещ – животное».
Пути инфицирования туляремией
|
Пути передачи
|
Как происходит заражение
|
|
Трансмиссивный
|
Заражение происходит через укус блох, слепней и других членистоногих, которые переносят бактерии от источника (грызунов, зайцеобразных) к человеку.
|
|
Контактный
|
При непосредственном контакте с источником туляремии (животным или грызуном). Или же при контакте с предметами, загрязненными выделениями этих животных.
|
|
Аэрогенный
|
При вдыхании воздуха и частичек пыли, содержащих туляремийные бактерии.
|
|
Водный
|
При употреблении зараженной бактериями туляремии воды.
|
|
Алиментарный
|
При употреблении продуктов от больных животных, например, мяса инфицированного кролика.
|
Симптомы туляремии
Симптомы туляремии очень разнообразны и представлены как общими симптомами интоксикации, так и специфическими признаками. Общие симптомы характеризуют начало заболевания вне зависимости от его формы.
Существуют следующие общие симптомы туляремии:
• высокая температура;
• озноб;
• резкая головная боль;
• боль в мышцах;
• инъекция сосудов склеры;
• сыпь.
Начало заболевания характеризуется резким подъемом температуры до 39 градусов Цельсия. Температура сопровождается ознобом и длится от двух до трех недель. Возникает резкая головная боль, тошнота, а иногда и рвота. Конъюнктива глаз становится резко красной, а на теле появляется сыпь. Также в этот период добавляется аллергический компонент иммунной реакции, в связи с чем на теле появляется полиморфная сыпь. Основным специфическим симптомом этого периода является регионарный лимфаденит (увеличение регионарных лимфатических узлов).
Дальнейшая клиническая симптоматика заболевания во многом определяется входными воротами и локализацией патологического процесса. Условно выделяют локальные формы туляремии с поражением кожи, слизистых и лимфатических узлов и формы с преимущественным поражением внутренних органов.
При подозрении на туляремию, человек должен обратиться врачу.
Доктор опрашивает пациента, для того чтобы получить информацию о давности возникновения симптомов, их характере и интенсивности. Также проводится определение эпидемиологического анамнеза, для которого врач уточняет, вступал ли пришедший на обследование человек в контакт с инфицированными больными людьми или животными, посещал ли зоны повышенного риска.
Далее врач проводит общий осмотр и физикальное обследование пациента. На базе полученных сведений медик может назначить дальнейшие диагностические исследования, чтобы подтвердить или опровергнуть первоначальный диагноз.
Жалобы, характерные для пациентов с туляремией
Пациенты с туляремией жалуются на высокую температуру, которая держится на протяжении длительного времени и не сбивается жаропонижающими препаратами. Инфицированный человек испытывает сильные головные боли и болезненные ощущения в мышцах. Также для данного заболевания свойственна слабость, общее недомогание, снижение работоспособности. Характерны для туляремии тошнота, отсутствие аппетита и другие симптомы пищевого отравления.
Другими, свойственными для этой инфекции жалобами пациентов, являются:
• повышенное потоотделение;
• озноб;
• проблемы со сном;
• снижение артериального давления;
• кожная сыпь;
• увеличение лимфатических узлов.
В зависимости от типа заболевания картина может дополняться другими характерными жалобами. При укусе инфицированных животных или насекомых пациентов беспокоит болезненность лимфатических узлов, располагающихся в области укуса. В некоторых случаях больные жалуются на боль в глазах. В месте проникновения инфекции возникают язвы, которые через некоторое время прорываются густым гноем. При употреблении зараженного мяса у человека развивается водянистый понос, сильные боли с обеих сторон ребер. При виде или упоминании еды у пациентов возникает рвота. При заражении воздушно-капельным путем больной жалуется на сильную боль в груди, кашель, отдышку.
Также в ходе опроса врач старается определить возможный источник инфекции и способ заражения. Ответы на данные вопросы позволяют установить точный диагноз, сроки инкубационного периода и избежать заражения туляремией других людей.
Вопросами, которые задает врач для эпидемиологического анамнеза, являются:
• наличие сходных симптомов у соседей, коллег по работе, членов семьи;
• участие в охоте, рыбалке, туристических походах;
• были ли поездки за границу;
• подвергался ли пациент укусам животных или насекомых;
• какова профессиональная сфера деятельности больного;
• принимал ли участие человек в забое скота или разделке животных;
• соответствуют ли санитарным нормам условия работы или места постоянного проживания;
• употреблял ли пациент некипяченую воду, сырое молоко, слабопрожаренное мясо, немытые фрукты и овощи.
К внешним симптомам туляремии относятся:
• увеличенные лимфатические узлы;
• покраснение глаз;
• воспаленная слизистая горла;
• увеличенная печень и селезенка (при редкой тифоидной форме болезни);
• хрипы и ослабленные дыхательные шумы (при туляремической пневмонии);
• гиперемия кожи в области лимфатических узлов;
• сыпь на коже в виде мелких кровоизлияний;
• отекшее и припухшее лицо;
• синюшно-багровый оттенок лица;
• кровоизлияния в форме точек на слизистой рта.
Основным внешним проявлением туляремии являются воспалительные папулы (плотные образования, приподнимающиеся над поверхностью кожи). Этот признак характерен для локальных форм заболевания. Местами формирования папул могут быть руки, подмышечные впадины, глаза, небо. В течение быстрого времени после появления папула заполняется гноем и прорывает, в результате чего образуется язвенный кратер.
Лабораторная диагностика туляремии включает несколько методов исследований. Из-за разнообразной и неоднозначной клинической картины эти методы играют решающую роль в диагностике туляремии. Материалом для исследования могут служить гнойное содержимое из бубонов, мокрота или кровь.
Вакцинация от туляремии назначается по-разному в зависимости от эпидемиологических особенностей различных природных очагов инфекции.
По особым показаниям проводится плановая вакцинация всего населения определенного географического района, исключением являются только дети до 7 лет и лица с противопоказаниями.
При регистрации случаев заражения туляремией среди людей проводят вакцинацию всего населения в наиболее короткие сроки. В особо опасных эпидемиологических очагах прививка назначается детям от двух лет.
Туляремийная вакцина содержит особый вакцинный штамм (тип) живых ослабленных бактерий. Особенность этого штамма состоит в низкой реактогенности (способности вызывать патологические реакции организма).
Эффективность вакцинации от туляремии очень высока. Полное формирование специфического иммунитета наступает через 20 – 30 дней после проведения вакцинации. Если в организм проникнут новые живые бактерии туляремии, то специфические антитела уничтожат их, предупредив развитие заболевания. Стойкий противотуляремийный иммунитет сохраняется на срок до пяти лет. По истечении этого срока, при необходимости, возможна ревакцинация (повторная вакцинация) против туляремии.
Профилактика туляремии заключается в ограничении контактов с потенциальными носителями заболевания. Необходимо соблюдать предосторожность и правила личной гигиены, посещая зоны, где риск инфицирования повышен. Присутствие в потенциальных очагах заражения туляремией может быть связано с профессиональной или бытовой деятельностью человека.
Мероприятиями, которые позволят избежать заболевания, являются:
• соблюдение мер предосторожности во время отдыха или активной деятельности на природе;
• выполнение правил безопасности при работе в саду или огороде;
• следование профилактическим рекомендациям при работе с животными;
• вакцинация.
Придерживаться правил, помогающих предотвратить заболевание туляремией, следует также людям, профессия которых относится к повышенной группе риска.
Меры предосторожности на природе
В природных условиях существуют местности, посещая которые человек подвергается повышенному риску инфицирования туляремией. Заразиться можно во время охоты, рыбалки, туристических походов или активного отдыха.
Источниками инфекции на природе могут быть следующие представители фауны:
• клещи;
• комары;
• слепни;
• златоглазки;
• блохи;
• водяные крысы;
• ондатры;
• зайцы;
• лисы.
Интенсивность циркуляции возбудителей туляремии в природных условиях связана с характером местности и временем года. Наибольшая вероятность инфицирования приходится на позднюю весну, лето и начало осени.
К зонам, где преобладают животные и насекомые, распространяющие инфекцию, являются:
• болота;
• местности вблизи горных и предгорных ручьев;
• поймы рек;
• озера;
• поля;
• луга;
• степи;
• леса.
Чтобы предотвратить контакт с переносчиками инфекции в природных условиях, необходимо носить специальную одежду и обрабатывать кожу и вещи защитными средствами. Следует правильно выбирать места для организации стоянок и спальных мест. Обязательным условием является соблюдение правил личной гигиены и отказ от употребления воды из непроверенных источников.
Одежда для профилактики туляремии в природных условиях
При посещении зон, где риск заражения туляремией увеличен, необходимо надевать одежду, которая максимально закрывает кожу. Даже в теплое время года, выбираясь на природу, следует отдавать предпочтение брюкам и кофтам с длинным рукавом. Ворот, манжеты штанин и рукавов должны плотно прилегать к телу. Также следует надевать головные уборы (кепки, бейсболки, косынки). В качестве обуви нужно использовать сапоги или ботинки в сочетании с высокими плотными носками.
Оптимальным вариантом является специальный противоклещевой костюм, который обеспечивает максимальную защиту от клещей. Существуют модели одежды, которые сочетают в себе механический и химический способы протекции. На поверхности таких вещей располагаются специальные ловушки для насекомых, попадая в которые переносчики заболевания гибнут.
Правила поведения на природе
Во время туристических походов или других занятий, предполагающих длительное пребывание в природных условиях, необходимо тщательно подходить к выбору места для стоянки. Не следует устанавливать палатки или устраивать места для отдыха рядом с норами различных животных, так как они являются переносчиками инфекции. Не нужно выбирать места для размещения вблизи зарослей бурьяна, так как там могут обитать инфицированные грызуны. Периодически во время отдыха необходимо осматривать тело и одежду на предмет наличия клещей. У взрослых людей чаще всего клещи кусают ноги, зону гениталий и ягодиц. Также может быть затронута внутренняя поверхность бедер, пупок или открытые участки тела. У детей клещи чаще всего располагаются на волосистой части головы.
Профилактическими мерами туляремии во время отдыха на природе являются:
• всю воду, используемую для питья и в хозяйственных целях, следует подвергать кипячению;
• после контакта с животным необходимо мыть руки с мылом;
• при разделке туш животных на охоте руки нужно обрабатывать дезинфицирующим средством;
• нельзя употреблять сырое или полусырое мясо, так как в нем могут находиться болезнетворные бактерии;
• вся пища, приготовляемая в природных условиях, должна быть тщательно прожарена или доведена до кипения при варке;
• нельзя собирать грибы или ягоды, имеющие следы помета птиц, грызунов;
• продукты и питье следует хранить в плотно закрывающейся таре.
Защиту от клещей и насекомых также следует обеспечить домашним животным, если они присутствуют на отдыхе. Для отпугивания клещей и насекомых используются различные спреи, ошейники и другие средства, приобрести которые можно в ветеринарных магазинах. Не нужно оставлять животных без присмотра, позволять им приближаться к трупам других животных и птиц или купаться в водоемах, на берегу которых установлены запрещающие таблички.
Меры предосторожности при садово-почвенных работах
Во время работы в саду или огороде, чтобы избежать заражения воздушно-пылевым путем, следует использовать респираторы или ватно-марлевые повязки. Также необходимо носить перчатки и высокую обувь. В хозяйственных помещениях, которые пустовали на протяжении длительного периода, следует провести влажную уборку с использованием дезинфицирующих средств. На садовых участках следует поддерживать чистоту, бытовой мусор и пищевые отходы хранить в специальных местах в плотно закрывающихся емкостях или пакетах. Также в целях предупреждения появления и размножения грызунов следует уничтожать заросли бурьяна, использовать капканы и различные отравленные приманки.
Профилактика туляремии при работе с животными
Людям, занимающимся разведением животных, необходимо соблюдать ряд мер, которые помогут предупредить инфицирование. Бактерии могут присутствовать в фекалиях животных, их шкурах, продуктах жизнедеятельности.
Сельскохозяйственными животными, которые обладают высокой восприимчивостью к туляремии, являются:
• кролики;
• нутрии;
• поросята;
• ягнята;
• цыплята.
Заразиться туляремией можно во время уборки помещений, в которых содержатся животные, кормления животных, разделке туш. Чтобы предотвратить инфицирование, все работы необходимо проводить в перчатках, защитных масках, очках, фартуках. После контакта с животными следует мыть руки с мылом и обрабатывать их дезинфицирующим средством.


 ИНФОРМАЦИЯ ДЛЯ РОДИТЕЛЕЙ
ИНФОРМАЦИЯ ДЛЯ РОДИТЕЛЕЙ